Contenido
Virginia Apgar – Una anestesióloga fuera de serie
Historia de Virginia Apgar
Virginia Apgar, nació en Westfield New Jersey, Estados Unidos de Norteamérica, en 1909. Fue hija de Helen Clarke y de Charles Emory Apgar, quien investigaba la electricidad y las ondas de radio en su laboratorio, además, construyó un telescopio para sus trabajos de astronomía, en que publicó varios artículos científicos sobre las lunas de Júpiter.
Esto tal vez influyó en que Virginia se interesara en la ciencia, porque no hubo en su vida otro evento específico que la llevara a tomar esta decisión.
Apgar nunca conoció a una mujer médico, solo hasta después de graduarse y no tuvo enfermedades serias.

Un hermano mayor murió a los tres años de tuberculosis y otro hermano estaba crónicamente enfermo de eczema. Tal vez influyó en ella las frecuentes visitas del doctor para ver a sus hermanos enfermos.
Se graduó en Mt. Holoyoke College, South Hadley, Massachusetts en 1929, en zoología y en artes. Estudió música desde niña, encontraba tiempo para tocar el cello y el violín.
Para poder pagar sus estudios tuvo que hacer muchos trabajos, incluyendo atrapar gatos para el laboratorio de fisiología. También trabajó con mucha energía en un increíble número de actividades extracurriculares.
En septiembre de 1929, entró al Colegio de Médicos y Cirujanos de la Universidad de Columbia en Nueva York. En octubre de ese mismo año la bolsa de valores quebró, y empezó la recesión económica en los Estados Unidos de Norteamérica, por lo que tuvo que pedir prestado a sus familiares para sufragar sus gastos educativos.
Ella se graduó de médico en 1933, como cuarto lugar de su generación, y con cerca de $4 000.00 dólares en deudas.
La influencia del Dr. Alan Whipple
Apgar estaba decidida a ser cirujana y ganó un internado quirúrgico en Columbia, donde se desempeñó brillantemente. Pero el Dr. Alan Whipple, jefe de cirugía, la persuadió para que no continuara.
Whipple tenía por lo menos dos razones para desalentarla:
Primero, él había entrenado a otras cuatro cirujanas y no tenían éxito financiero. La cirugía era una especialidad saturada en la ciudad de Nueva York, y con la depresión financiera, ya era dura para los cirujanos hombres establecidos.
Apgar tenía que mantenerse ella misma; su familia no era rica y ella no estaba casada. Las dificultades de sus predecesoras fueron seguramente el principal factor en su cambio a la anestesiología.
Segundo, otra razón por la que Whipple le dijo a Virginia que no continuara en cirugía era que el reconocía la necesidad de mejorar la anestesia. En esa época, había pocos médicos especializados en el campo, y la mayoría de las anestesias eran administradas por enfermeras anestesistas.
Los cirujanos de academia de ese tiempo, estaban intentando que se desarrollara mejor la anestesiología; ellos sabían que la cirugía no podía avanzar a menos que la anestesiología lo hiciera.
Whipple vio en Virginia la energía, la inteligencia, y la capacidad necesaria para hacer contribuciones significativas en esta área. Aunque esto no está documentado, Whipple también pudo haber apurado a que Apgar entrara a la anestesia porque tenía la idea de que era un campo adecuado para una mujer.
Las enfermeras anestesistas, quienes empezaron a trabajar en América en 1880 aproximadamente, eran confiables, pacientes y técnicamente capacitadas.
Alguien pensó que las doctoras, que tenían el mismo trato “femenino” además del entrenamiento médico, podrían ser el anestesiólogo ideal.
En esa época era relativamente común que las doctoras entraran a la carrera de anestesiología, en la cual eran líderes, y presidían las organizaciones nacionales de anestesiología.
Valoración Test de Apgar
En todo el mundo, a cada niño que nace en un hospital equipado, se le da una puntuación de Apgar. Tal vez este nombre sea el más recordado por cualquier anestesiólogo, gineco-obstetra o pediatra.
Después de 50 años de que se publicó el artículo sobre la valoración del recién nacido, la valoración de Apgar, aún sigue vigente hasta nuestros días. Esta aportación a la ciencia médica fue hecha por una anestesióloga.
Apgar se cambió a una nueva fase durante la época en Columbia: La Anestesia Obstétrica. Esta era un área muy descuidada. Virginia Apgar entró en la Anestesia Obstétrica en el momento y en el lugar adecuado.
En esa época la mortalidad materna en los Estados Unidos era muy alta. Ingresó al Columbia´s Sloane Hospital for Women, el cual tenía también alta mortalidad materna. En este hospital se dedicó por 10 años a la evaluación del recién nacido en el período inmediatamente después del nacimiento.
La anestesia obstétrica
Virginia desarrolló un programa de enseñanza. Los residentes requerían rotar en anestesia obstétrica por dos meses. Dos de esos residentes, Sol Shnider y Frank Moya, llegaron a ser líderes en anestesia obstétrica.
Les daba clases junto a la cama de las pacientes o en los pasillos, con su entusiasta y extrovertido estilo de enseñar.
Las herramientas de enseñanza eran una pelvis desvencijada, un esqueleto y la propia anatomía de la Dra. Apgar, palpando su propio hiato sacro, el cual tenía un ángulo inusual. Había pocas sesiones de lectura, porque había poco que leer.
Durante este tiempo, la práctica de la anestesia obstétrica era con bloqueos caudales ocasionales para el trabajo de parto; bloqueos caudales, en silla de montar y mascarilla con ciclopropano para el parto; anestesia espinal, ciclopropano para las cesáreas.
La anestesia general todavía se administraba con mascarilla y el riesgo de aspiración bronquial en las pacientes embarazadas aun no se reconocía completamente.
Apgar y la mayoría de los anestesiólogos de la época, sentían que la vía aérea podía ser manejada adecuadamente por anestesiólogos competentes usando ciclopropano, incluso si el paciente vomitaba. Esto tomó otros 10 años antes que la intubación fuera común.
Apgar, los 5 puntos
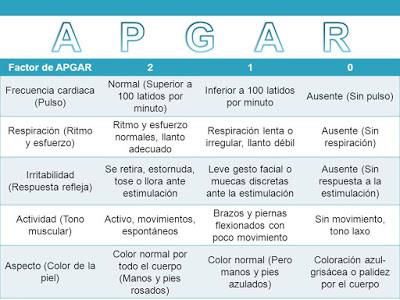
Liberada de la frustración como administradora, Virginia fue capaz de hacer las más grandes contribuciones que fueron enormemente necesarias. Su más importante contribución fue la Valoración de Apgar, donde cinco puntos deberán ser valorados:
1) Frecuencia cardíaca.
2) Esfuerzo respiratorio.
3) Tono muscular.
4) Respuesta refleja.
5) Color.
Estos signos eran observados y se les daba 0, 1 y 2 puntos. Los puntos eran sumados para dar la “puntuación del bebé” de Apgar.
Hasta este descubrimiento, no se había hecho una evaluación estándar para la transición del recién nacido a la vida extrauterina. Las estadísticas mostraban que la más alta incidencia de muerte neonatal ocurría en las primeras 24 horas de vida.
Al desarrollarse la especialidad de Anestesiología Obstétrica, se consideró al recién nacido como un segundo paciente y no como parte de la madre.
La idea para la puntuación de Apgar aparece en 1949. Todos los días, los anestesiólogos del Columbia desayunaban juntos en la cafetería del hospital, un día, un estudiante de medicina dijo algo sobre la necesidad para evaluar al recién nacido.
Apgar dijo, “Eso es fácil, tu hiciste este camino”. Ella tomó el pedazo de papel más cercano y escribió los cinco puntos de la Puntuación de Apgar. Después se fue a Obstetricia para intentarlo.
La puntuación fue presentada en el congreso de la Internacional Anestesia Research Society en 1952 y publicada en 1953.
Inicialmente había mucha resistencia, pero fue eventualmente aceptada y ahora es usada en todo el mundo. La importancia de la puntuación es que se valora al neonato de una manera estandarizada.

Apgar primero planeó la valoración para ser realizada un minuto después del nacimiento, como una guía para la necesidad de resucitación. Ella enfatizó que los médicos no debían esperar el minuto completo para completar la puntuación antes de resucitar, si el bebé estaba obviamente deprimido.
Después midió intervalos más prolongados para evaluar cómo el bebé había respondido a alguna maniobra de resucitación. Al final, se estandarizó también la puntuación de Apgar a los cinco minutos.
Virginia tuvo la intención de que esto fuera medido por el anestesiólogo o por la enfermera circulante. El pediatra en esa época no entraba aún a recibir a los recién nacidos, y sentía que si se lo dejaba al obstetra, este daría puros dieces o que no anotaría nada.
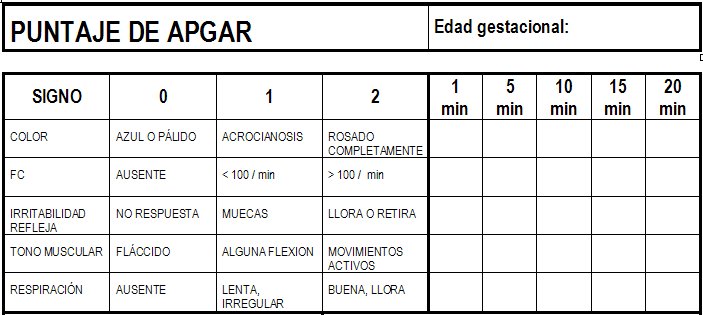
Escala de APGAR
En 1962, se le empezó a nombrar Escala de APGAR. El pediatra Joseph Butterfield, utilizó las letras APGAR para que los estudiantes de medicina lo aprendieran mejor:
A: Appearance. Color
P: Pulse. Pulso
G: Grimace. Reflejos
A: Activity. Tono Muscular
R: Respiratory effort. Esfuerzo respiratorio
Usando la prueba como un método de evaluación estándar, Virginia la relacionó con los efectos del trabajo de parto, el nacimiento y los efectos de los anestésicos en las condiciones del producto.
Duncan Holaday
Duncan Holaday, un anestesiólogo e investigador del Hospital Johns Hopkins, proporcionó nuevos métodos de medición de gases arteriales, niveles sanguíneos de anestésicos, y de pH. Apgar lo reclutó y llegó al Columbia en 1950.
Para sus proyectos, Holaday desarrolló una técnica con nitrógeno para medir el ciclopropano en el paciente, usó el micro gasómetro de Nadelson para medir las gases en sangre arterial en presencia de anestésicos, y finalmente mejoró las mediciones de pH.
La disponibilidad del electrodo de pH de Astrup en 1960, facilitó mucho las mediciones del pH, y el grupo compró uno de los primeros disponibles.
Stanley James
Stanley James, un pediatra de Nueva Zelanda, tenía entrenamiento en cardiología y conocimientos técnicos, se había reunido con Apgar debido a su interés en la resucitación pediátrica.
Después de terminar la residencia en pediatría en el Hospital Bellevue en Nueva York, trabajó para Virginia como su asistente en 1955.
Stanley James decía:
- “La gente estaba pasmada con los valores de pH tan bajos. El recién nacido tenía una acidosis metabólica, así como una acidosis respiratoria….¨
- “¡La gente no creía que pudieran presentarse juntas! ¡Por supuesto que tiene ambas en la asfixia! Pero esos eran los días en que estábamos descubriendo esto. Y concluimos que todos esos bebés al nacer, se estaban asfixiando¨.
- “Nadie había notado eso antes. La sangre del cordón umbilical al nacimiento se consideraba normal para el entorno intrauterino, y se concluía que no había necesidad de corregir este estado¨.
- “También había la creencia de la protección que ofrecía el metabolismo anaeróbico. Nuestras observaciones jugaron un gran papel en cambiar por nuestra propuesta del estado ácido-básico y también en que estos niños deberían oxigenarse¨.
Cateterización del cordón umbilical
Con estas personas y la nueva tecnología, Apgar fue capaz de demostrar conceptos básicos muy importantes. Encontró que los bebés hipóxicos y acidóticos tenían baja puntuación de Apgar.
Concluyó que estas condiciones de acidosis e hipoxia no eran condiciones normales del nacimiento, y que debían ser tratadas rápidamente. Apgar fue la primera persona que cateterizó la arteria umbilical del recién nacido.
Como parte de estos estudios, ella y James estaban investigando los cambios en la presión venosa después del nacimiento y pasaban catéteres dentro de la aurícula derecha a través de la vena umbilical.
El Dr. James recuerda:
- “ Decidimos ver qué pasaba con la presión venosa a las 24 horas. Así que re cateterizamos algunos niños después del primer día. El cordón ya estaba algo seco en ese momento, y Virginia estaba puncionando alrededor para tratar de localizar la vena umbilical”.
- “ Finalmente insertó el catéter. ¡Dios Mío! ¡La sangre saltó hasta el techo! Yo dije, ¡Estás en la aorta! Y ella contestó ¡para nada! ¡Por supuesto que no! Sacó el catéter y salía un chorro de sangre. Así que hicimos la primera cateterización de la arteria umbilical.”
Ciclopropano
Reconocieron el significado de lo que ella hizo accidentalmente, lo repitieron, y le enseñaron a los pediatras como hacerlo. Después, investigaron los efectos de los anestésicos administrados a la madre, sobre su bebé.
El estudio de la transfusión placentaria los llevó a observaciones importantes. Un niño estudiado estaba llorando al nacer, entonces recibió sangre de la placenta y rápidamente dejó de respirar.
La madre estaba recibiendo ciclopropano. Encontraron que el ciclopropano era más depresor que otros agentes, y su uso en obstetricia bajó considerablemente después de la publicación del artículo.
Esto llevó al fin del ciclopropano en obstetricia y también se documentó que la anestesia espinal era más segura para la madre y el bebé.
Proyectos de Virginia Apgar
Finalmente, el “Collaborative Project”, un estudio que involucró a 12 instituciones con 17 221 bebés, estableció que la puntuación de Apgar, especialmente a los cinco minutos, es un predictor de la supervivencia neonatal y del desarrollo neurológico. Esto se publicó en 1964.
En 1959, Apgar tomó un año sabático y fue a la Universidad Johns Hopkins para obtener una maestría en Salud Pública. Su meta era aprender más sobre estadística, para que le ayudara con la evaluación de sus estudios con James y Holaday.
Siempre curiosa y siempre soñando en nuevos proyectos, diseñó el proyecto “arbeits”, con el cual, la Dra. Apgar identificó otros problemas neonatales.
Desarrolló una prueba utilizando un catéter de succión para diagnosticar atresia de coanas, fístula traqueoesofágica, atresia duodenal y ano imperforado, al nacimiento. Esto la llevó a la observación de que el polihidramnios generalmente se asociaba con defectos congénitos. Esta asociación se documentó por primera vez en un artículo en 1960.
Resucitación del Recién Nacido
La resucitación del niño estaba muy mal entendida, y se usaban muchos métodos bizarros he aquí la descripción del Dr. James:
- “En 1955, la mitad del mundo creía que la única cosa que se necesitaba para resucitar a un recién nacido era darle oxígeno intragástrico. Nosotros probamos que el oxígeno intragástrico no era efectivo.”
- “Hicimos nuestras propias técnicas. Virginia me llevó a las reuniones de un comité de mortalidad infantil de la Sociedad Médica del Condado de Nueva York”.
- “Revisamos todos los procedimientos de resucitación. Se preparó y publicó una monografía por la American Medical Association (AMA). Después tuvimos una convención de AMA en Nueva York.”
- “Varios cientos de médicos aprendieron como usar el laringoscopio. Hicimos la película (sobre resucitación del neonato, patrocinada por un compañía farmacéutica, la que circuló nacionalmente).”
El 19 de Abril de 1959, se le pidió que fuera la directora de la National Foundation for Infantile Paralysis (antes llamada March of Dimes), en su nueva división de defectos congénitos. Ella tomó el empleo, sintiendo que no podía ir ya al Columbia y dejó la anestesia.
Segunda fase en la vida de Virginia Apgar
Nacional Foundation es una fundación creada por Franklin D. Roosevelt en 1938 para pelear contra la polio y promover la investigación médica por medio de colectas nacionales bajo del nombre de March of Dimes.
La fundación en la actualidad se presenta a sí misma en Internet como: Somos the March of Dimes Birth Defect Foundation. La misión fue mejorar la salud de los bebés al prevenir los defectos del nacimiento, la mortalidad infantil y el bajo peso al nacer.
Cuando Apgar se unió a la fundación, movilizó los programas de investigación y prácticamente se eliminó la polio de los Estados Unidos de Norteamérica, por lo que se reorientaron los programas hacia las malformaciones congénitas.
Ella encabezó los programas de investigación sobre las causas, prevención y tratamiento de los defectos al nacimiento. Fue directora de la división de malformaciones congénitas (1959-67), vicepresidente y directora de investigación básica (1967-1972) y vicepresidente de asuntos médicos (1973-1974).
La mayor parte del tiempo que Apgar estuvo con la National Foundation fue dedicado a generar fondos y soporte público para la investigación de los defectos del nacimiento.
Hubo un espectacular crecimiento financiero de la fundación con Virginia, y se posicionó como educadora al lograr que se le diera atención a los problemas del nacimiento.
¿Reconoció la falta de oportunidades como mujer médico?
Si, pero no públicamente. Ella frecuentemente declaraba que “la mujer estaba liberada desde el momento en que nacía”.
Sentía gran estima por las mujeres residentes, y nunca participó en organizaciones médicas femeninas. Sabía que no las necesitaba. Pero en el diario y en conversaciones, expresaba indignación en cosas como, las diferencias salariales entre ella y sus colegas hombres y las reuniones de “puros hombres”.
En privado reconocía las restricciones que enfrentó, como la mayoría de las doctoras de esa época, pero nunca habló sobre eso. Venció las restricciones que la limitaban y tomó ventaja de las oportunidades disponibles para crear la más excepcional carrera que cualquier anestesióloga hasta la fecha.
Todos los días, los clínicos de todo el mundo usan conceptos desarrollados por la Dra. Apgar y su equipo de trabajo:
- “Los niños deprimidos están cianóticos e hipóxicos y deberán ser resucitados”
- “La resucitación neonatal deberá incluir el manejo de la vía aérea, incluyendo intubación traqueal”
- “La anestesia regional es más segura para las madres y sus bebés”
La efectividad, simplicidad y bajo costo de la evaluación de Apgar para el recién nacido y la revisión para defectos congénitos son otros ejemplos del legado de la Dra. Apgar.
En el 2001, The New England Journal of Medicine reporta que en la actualidad, la puntuación obtenida en el índice de Apgar continúa siendo un parámetro de predicción de la supervivencia neonatal tan importante como hace 50 años.
Según el estudio coordinado por el equipo del Dr. Brian M. Casey, del Departamento de Obstetricia y Ginecología de la Universidad de Texas, la supervivencia del neonato se valora con la puntuación de Apgar en el quinto minuto que con la medición del pH de la arteria umbilical.
La suma de ambos factores eleva aún más la especificidad para determinar el riesgo letal en el recién nacido. El Dr. Papille, comentó también que el estudio de Casey reafirma la utilidad de dicho sistema de evaluación de los neonatos a los cinco minutos del parto, hasta que se disponga de herramientas más adecuadas para efectuar una evaluación de la situación de los recién nacidos a largo plazo.
El problema con la escala de Apgar es que se ha intentado usar como predictor del desarrollo neurológico del recién nacido, uso para lo cual nunca se hizo. Muchos pediatras (desde la época de la Dra. Apgar) han planteado el hecho de que la prueba es obsoleta.
La mayor prueba es la prueba del tiempo. Después de cincuenta años de uso en todos los hospitales del mundo, la puntuación de Apgar sigue siendo tal útil como cuando lo era en el momento en que se creó.
Conclusión
Como era mujer; Apgar no podía ser cirujana, así que entró a la Anestesiología, la cual necesitaba médicos. Cuando no pudo ser jefa de departamento, entró a la Anestesia Obstétrica, donde también había grandes necesidades. Este cambio la liberó de la administración, y le permitió hacer su más grandes contribuciones.
Un comentario la llevó a formular la Puntuación de Apgar en 1949. La llegada de médicos importantes y el desarrollo de tecnología nueva para medir gases sanguíneos, pH y niveles anestésicos en la sangre le dieron mayor desarrollo a la Puntuación de Apgar.
Todo esto interactuó para dar hoy la herramienta más útil, una herramienta que sirve como un lenguaje común entre las tres especialidades que cuidan de los recién nacidos, obstetricia, pediatría y anestesiología.
Hubo una relación de reciprocidad entre Virginia Apgar y el desarrollo de la Anestesiología durante los años del Columbia:
Ella necesitaba las oportunidades disponibles en esta especialidad y la anestesia necesitaba sus contribuciones.
“El Tiempo es de máxima importancia. El retraso daña al neonato. Actúa rápidamente, con precisión y gentilmente”.
~ Virginia Apgar
Gracias por leer Virginia Apgar – Una anestesióloga fuera de serie !!!
Información del autor
- González-Cordero G, Garza-Hinojosa A Virginia Apgar. Una anestesióloga fuera de serie. (2004; 16(1))
- Enfermeria Buenos Aires
- Lorena Plazas. Enfermera, comentarios.
Última actualización: [15/11/2023]

Día de la enfermera 2024
Ertapenem – Cuidado de enfermería
Cefepime – Cuidados de enfermería
Claritromicina – Cuidados de enfermería
Meropenem – Cuidados de enfermería

10 Servicios de enfermería

Libros auxiliar de enfermeria

Trastorno de Oposición Desafiante en niños ¿Cómo identificarlo?

Diferencia entre Nutrición Comunitaria y Educación Alimentaria