Contenido
Cetoacidosis diabética
La cetoacidosis diabética es una complicación aguda asociada característicamente a la DM tipo 1, ya sea como manifestación inicial de la misma o en diabéticos ya diagnosticados. También puede presentarse, menos frecuentemente, en diabéticos tipo 2 en situaciones de estrés importante, e incluso ser la primera manifestación de una diabetes tipo 2 muy evolucionada al diagnóstico.
El mecanismo fisiopatológico subyacente es siempre un déficit absoluto de insulina (como ocurre en el debut de una DM1 tipo 1 o por el abandono de la terapia insulínica), o relativo (en relación con el aumento de hormonas contrarreguladoras, principalmente glucagón).
El resultado es un menor consumo periférico de glucosa y un aumento de la neo glucogénesis, glucogenólisis y lipolisis, con el consiguiente aumento de producción de cuerpos cetónicos a partir de ácidos grasos libres a nivel hepático.
Epidemiología
La cetoacidosis diabética es más frecuente en pacientes jóvenes y en mujeres. Incidencia anual de 5 episodios/1000 pacientes con DM tipo 1, con una mortalidad inferior al 5% actualmente.

Manifestaciones clínicas
En pacientes no diagnosticados previamente, el inicio suele ser más insidioso (síntomas cardinales de diabetes en las semanas previas), mientras que en pacientes con DM 1 conocida se desarrolla mucho más rápidamente (en el transcurso de horas).

Diagnóstico
El diagnóstico de cetoacidosis diabética se basa en la presencia de síntomas y signos compatibles, junto con los hallazgos de laboratorio. Debe solicitarse:
- Hemograma.
- Bioquímica, incluyendo glucemia, electrolitos, función renal, osmolaridad plasmática y cetonemia (betahidroxibutirato).
- Orina con sedimento y cetonuria.
- Gasometría arterial.
- Electrocardiograma.
- Radiografía de tórax.
El diagnóstico se establece con la presencia de:
- Hiperglucemia, habitualmente superior a 250 mg/dl y que no suele exceder los 800 mg/dl, aunque puede ser próxima a la normalidad en situaciones de ayuno prolongado o por la presencia de vómitos.
- Acidosis Metabólica (pH <7,3) con elevación del anión gap. Anión-gap = Na – (Cl + HCO3): normal 12 ± 2.
- Cetonemia/cetonuria elevados.
- Osmolaridad plasmática elevada (>320 mOsm/kg). Osmolaridad efectiva = 2 x (Na + K) + glucosa (mg/dl)/18.
Los niveles de beta-hidroxibutirato en sangre capilar sugestivos del diagnóstico son los siguientes:
- No cetosis: 0-0,4 mmol/l
- Sospecha de cetosis: 0,5-0,9 mmol/l
- Cetosis establecida: 1-2,9 mmol/l
- Riesgo de cetoacidosis: ≥3 mmol/l
La gravedad está determinada principalmente por:
- Grado de acidosis (leve: 7,25-7,3; moderada: 7-7,24 y grave: <7).
- Niveles de HCO3 (leve: 15-18; moderada: 10-15 y grave <10).
- Estado del nivel de conciencia (leve: alerta; moderada: obnubilado y grave: estupor/coma).
Diagnóstico diferencial
- Síndrome hiperglucémico hiperosmolar: en la CAD2 la hiperglucemia es menor y la osmolaridad es menos elevada, predominando la acidosis metabólica.
- Cetoacidosis alcohólica y de inanición: no existe hiperglucemia.
- Otras causas de acidosis metabólica: acidosis láctica, ingestión de salicilatos y metanol y enfermedad renal crónica avanzada.
Cuidados de enfermería
Monitorización intensiva
La monitorización deberá mantenerse hasta la estabilización del paciente, definida principalmente por la corrección de la acidosis. La monitorización incluye:
- Canalización de vía venosa periférica. Valorar colocación de una vía central en caso de inestabilidad hemodinámica
- Constantes biológicas y nivel de conciencia cada hora.
- Determinación horaria de glucemia capilar.
- Ionograma, BUN, creatinina, osmolaridad plasmática y pH venoso cada 2-4 horas. La frecuencia puede variar en función de la situación del paciente y la gravedad de las alteraciones hidroelectrolíticas.
- Diuresis cada 2 horas y balance hídrico cada 4 horas.
Reposición hídrica
- Déficit total de agua = 0,6 x peso (kg) x (1-140/Na). Este déficit debe corregirse en el transcurso de las primeras 24-48 h. Generalmente de 3 a 6 L.
- Emplear inicialmente suero salino normal (SSF al 0,9%) a un ritmo de 10-15 ml/kg/h (unos 1000 ml en la primera hora). El ritmo de reposición posterior dependerá de la situación del paciente, habitualmente 500 ml/h en las siguientes 2-4 horas y 250 ml/h durante las 4 h siguientes.
- El sodio corregido irá aumentando conforme se revierta la hiperglucemia (Na corregido = Na actual + 1,6 x (glucosa mg/dl – 100)/100) y podría ser necesaria la reposición con suero salino al 0,45% si es >150 mmol/L (no superar 1000 ml en 8 h por la posibilidad de edema cerebral).
- Cuando la glucemia sea <250 mg/dl: cambiar a suero glucosalino o añadir suero glucosado al 5% en “Y” con el SSF. Esta conducta previene la hipoglucemia y el desarrollo de edema cerebral asociado al descenso rápido de la glucemia.
Insulina
- Bolo iv inicial de insulina regular (Actrapid®) de 0,1 UI/kg seguido de infusión iv continua a un ritmo de 0,1 UI/kg/h (p. Ej. para un paciente de 70 kg: 50 UI de Actrapid® en 500 cc de SSF a 70 ml/h).
- Sin bolo inicial: directamente infusión iv continua de insulina a un ritmo de 1,4 UI/kg/h.
- Objetivo de velocidad de descenso de glucemia del orden de 50-70 mg/h.
- Descenso de glucemia <50 mg en la 1ª h: aumentar perfusión al doble.
- Cuando la glucemia sea inferior a 250 mg/dl: reducir ritmo de perfusión a la mitad.
- Mantener la perfusión de insulina hasta la corrección de la acidosis (pH >7,3, HCO3 >18 y anión gap <12). No debe suspenderse la perfusión hasta transcurridas 1-2 h desde la administración de la primera dosis de insulina (análogo de acción rápida) o 4 h si se trata de NPH o análogo de acción lenta.
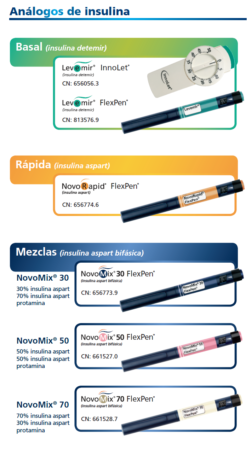
Alternativas a la perfusión intravenosa
- Pueden emplearse análogos de insulina de acción rápida (aspart/Novorapid®; lispro/Humalog® o glulisina/Apidra®) por vía sc en CAD leve en pacientes bien perfundidos.
- Dosis inicial de 0,3 UI/kg seguida de 0,1 UI/kg/h hasta que la glucemia sea <250 mg/dl, disminuyendo posteriormente a 0,05 UI/kg/h hasta la resolución de la acidosis.
- La principal ventaja es el ahorro de costes, al poder realizarse el tratamiento en una unidad de cuidados intermedios.
Potasio
- Existe un déficit de K+, aunque los niveles séricos iniciales pueden ser normales o estar aumentados debido al déficit de insulina y la hiperosmolaridad.
- El tratamiento de rehidratación y la administración de insulina provocarán un descenso en los niveles de K+, lo que debe ser tenido en cuenta para evitar la hipopotasemia.
- 1 ampolla de ClK = 10 mEq de K+

Bicarbonato
- Su administración puede dar lugar a acidosis paradójica a nivel del SNC3, demorar la recuperación de la acidosis y desencadenar alcalosis metabólica post tratamiento.
- Sólo indicado si pH <6,9, existe hiperpotasemia grave potencialmente fatal, depresión respiratoria o fallo cardíaco.
- Déficit de bicarbonato = 0,6 x peso (kg) x (HCO3 deseado- HCO3 medido).
- Administrar 1/3 del déficit calculado en la 1ª hora (bicarbonato 1/6 molar 500 ml = 82 mEq de HCO3). No seguir reponiendo tras alcanzar pH >7.
Fosfato
Existe también un déficit corporal total, pero NO se recomienda su reposición, salvo en casos muy seleccionados (niveles de fosfato <1 mg/dl, insuficiencia cardíaca o respiratoria y anemia severa).
Actuación de enfermería ante cetosis en pacientes portadores de ISCI (infusión subcutánea continua de insulina)
- Presencia de hiperglucemia y cetonemia positiva (>0,5 mmol/l).
- Comprobar equipo de infusión: estado del catéter, reservorio vacío, bomba suspendida.
- Inspeccionar zona de punción.
- Administrar un bolo corrector con bolígrafo (0,1 UI/kg) y después tomar un zumo de 200 ml de naranja con 10 gr de azúcar.
- Hacer controles horarios de glucemia y cetonemia.
- Si persiste cetonemia positiva, administrar nuevo bolo de 0,05 UI/kg con bolígrafo y continuar dieta de cetosis (tomar de forma alternativa 200 ml de zumo de naranja, 200 ml de leche con 3 galletas “maría” o 1 taza de consomé o té con 3 galletas “maría”).
- Repetir cada hora hasta que la cetonemia sea negativa.
Abreviaturas
- 1.DM: Diabetes Mellitus
- 2.CAD: Cetoacidosis diabética
- 3.SNC: Sistema Nervioso Central
Gracias por leer Cetoacidosis diabética !!!
Información del autor
Fuentes consultadas
- BOTELLA JI, VALERO MA, SÁNCHEZ AI, CANOVAS B, ROA C; Manual de endocrinología y nutrición; Madrid; España.
Última actualización: [29/03/2024]
Claritromicina – Cuidados de enfermería
Meropenem – Cuidados de enfermería

10 Servicios de enfermería

Libros auxiliar de enfermeria

Trastorno de Oposición Desafiante en niños ¿Cómo identificarlo?

Diferencia entre Nutrición Comunitaria y Educación Alimentaria
Escala Canadiense: Utilidad, Interpretación y Aplicaciones Clínicas

Raciones para Dieta Hipocalórica

Que es la alimentación hedónica



2 comentarios en “Cetoacidosis diabética – Cuidados de enfermería”