Contenido
Interpretación de un Electrocardiograma
La electrocardiografía (ECG) es una de las herramientas más valiosas y frecuentemente empleadas para el diagnóstico, la cual captura la actividad eléctrica del corazón en forma de ondas. Para ello, se adhieren electrodos a la piel, los cuales detectan las corrientes eléctricas que fluyen a través del corazón. Estas señales son transmitidas para crear un registro de la actividad cardíaca.
Las arritmias o disritmias son desórdenes en el ritmo cardíaco normal que surgen debido a cambios en la conducción de los impulsos eléctricos. Estos impulsos son los que estimulan y coordinan las contracciones de las aurículas y los ventrículos del miocardio, facilitando el bombeo sanguíneo.
Cómo se lee un electrocardiograma
Leer un electrocardiograma (ECG) implica interpretar la actividad eléctrica del corazón a través de las ondas registradas en el gráfico. El proceso comienza con la identificación de las ondas principales: P, QRS, y T.
La onda P representa la despolarización auricular, el complejo QRS muestra la despolarización ventricular, y la onda T indica la repolarización ventricular. Es importante evaluar el ritmo cardíaco (regular o irregular), la frecuencia (latidos por minuto), la relación entre ondas P y complejos QRS, y medir los intervalos PR, QRS y QT. Finalmente, se buscan desviaciones del trazado normal, como elevaciones o depresiones del segmento ST, que pueden indicar isquemia o infarto.
La interpretación de un ECG demanda habilidad, agudeza visual y un sólido conocimiento teórico de las diversas arritmias y los principios que rigen la conducción cardíaca, así como el funcionamiento de la propia máquina de ECG.
Requiere tiempo y práctica para perfeccionar la capacidad de descifrar electrocardiogramas, pero una vez adquirido, permitirá interpretar cualquier trazo ondulado en el papel del electrocardiograma con confianza y precisión.
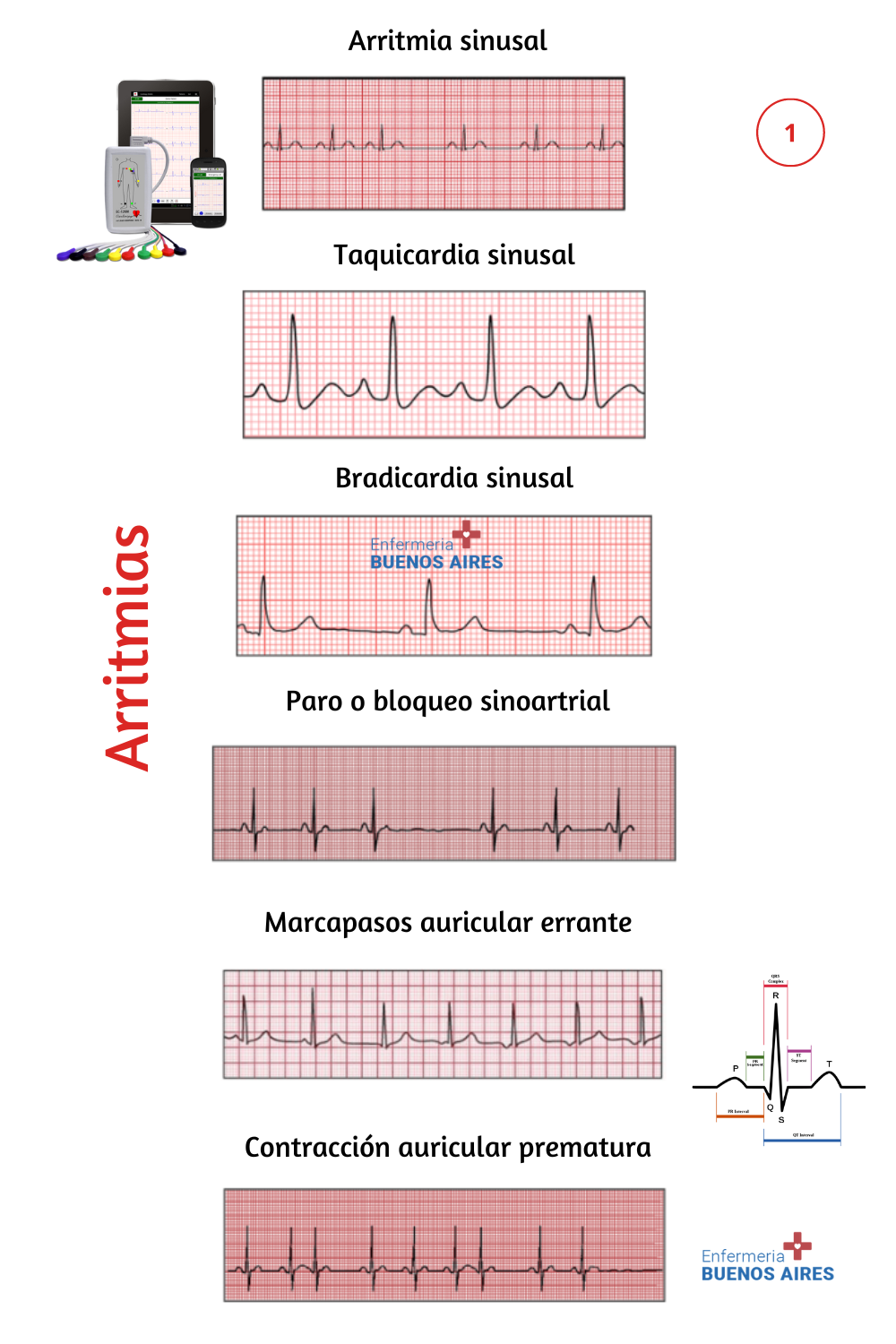
Arritmia sinusal
La arritmia sinusal es una variación en el ritmo cardíaco que ocurre de forma natural, generalmente asociada con la respiración. En la arritmia sinusal, el ritmo cardíaco acelera durante la inhalación y desacelera durante la exhalación.
Aunque se denomina “arritmia”, no suele ser peligrosa y es común en personas jóvenes y saludables. En un electrocardiograma, se observa como un intervalo RR (intervalo entre latidos) que varía con la respiración, pero con un patrón regular en la relación entre las ondas P y los complejos QRS.
Arritmia electrocardiograma
La arritmia es un trastorno del ritmo cardíaco que se puede identificar en un electrocardiograma. Existen varios tipos de arritmias, como la fibrilación auricular, el aleteo auricular, las taquicardias ventriculares y las bradicardias.
En el ECG, una arritmia se manifiesta como irregularidades en la secuencia de las ondas P, complejos QRS y ondas T, o en la frecuencia y regularidad del ritmo. Las arritmias pueden ser benignas o indicar problemas cardíacos graves, por lo que su detección y clasificación son esenciales para el diagnóstico y tratamiento adecuado.
Taquicardia sinusal
La taquicardia sinusal es una frecuencia cardíaca superior a 100 latidos por minuto que se origina en el nódulo sinusal.
- Tasa: 100 a 180 latidos por minuto.
- Las ondas P preceden a cada complejo QRS.
- El intervalo PR es normal.
- El complejo QRS es normal.
- La conducción es normal.
- El ritmo es regular.
Causas
Las causas de la taquicardia sinusal pueden incluir:
- Ejercicio.
- Ansiedad.
- Fiebre.
- Medicamentos.
- Anemia.
- Insuficiencia cardíaca.
- Hipovolemia.
- Shock.
La taquicardia sinusal suele ser asintomática. El manejo, sin embargo, está dirigido al tratamiento de la causa primaria. Se puede usar presión del seno carotídeo (masaje carotídeo) o un bloqueador beta para reducir la frecuencia cardíaca.
Bradicardia sinusal
La bradicardia sinusal se caracteriza por una frecuencia cardíaca inferior a 60 latidos por minuto y se origina en el nódulo sinusal (dado que el término “sinus” se refiere al nodo sinoauricular). Presenta las siguientes características:
- Frecuencia cardíaca por debajo de 60 latidos por minuto.
- Las ondas P preceden a cada complejo QRS.
- Intervalo PR dentro de la normalidad.
- Complejo QRS normal.
- Conducción normal.
- Ritmo regular.
Causas
Las posibles causas pueden abarcar:
- Uso de medicamentos.
- Estimulación vagal.
- Desequilibrios hormonales.
- Hipotermia.
- Daño en el nódulo sinusal a raíz de un infarto de miocardio.
Esta arritmia puede ser habitual en atletas con un volumen sistólico óptimo. A menudo, carece de síntomas, pero puede manifestarse con síntomas como síncope, fatiga y mareos. La gestión implica tratar la causa subyacente y, según la prescripción, administrar medicamentos anticolinérgicos como el sulfato de atropina.
Contracción auricular prematura
Las contracciones auriculares prematuras son latidos ectópicos que se originan en las aurículas y difieren de los ritmos normales. En estas situaciones, las células cardíacas comienzan a activarse o desactivarse antes de lo que se esperaría para un latido cardíaco regular. Estos latidos anómalos se conocen como palpitaciones cardíacas y se caracterizan por lo siguiente:
- Ondas P prematuras con aspecto anormal, mostrando diferencias en la configuración en comparación con las ondas P normales.
- Complejo QRS que sigue a las ondas P, a excepción de los casos de contracción auricular prematura muy temprana o bloqueada.
- Las ondas P a menudo se superponen con la onda T anterior o se identifican en esta.
Causas
Las causas de las contracciones auriculares prematuras pueden incluir:
- Enfermedades cardíacas coronarias o valvulares.
- Isquemia auricular.
- Aterosclerosis de las arterias coronarias.
- Insuficiencia cardíaca.
- Enfermedad pulmonar obstructiva crónica (EPOC).
- Desequilibrio de electrolitos e hipoxia.
Por lo general, no se requiere tratamiento, pero en algunos casos puede incluir la administración de medicamentos antiarrítmicos como procainamida y quinidina, así como el masaje del seno carotídeo.
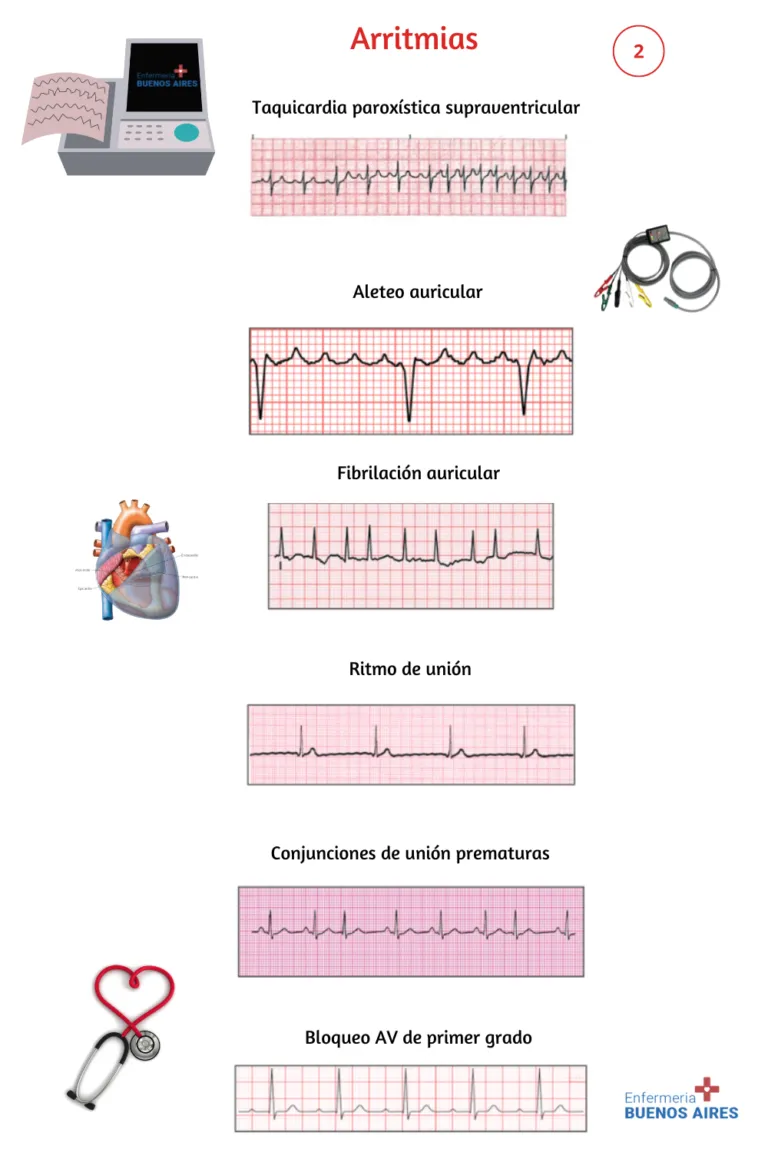
Aleteo auricular
El aleteo auricular es un ritmo cardíaco anormal que se origina en las aurículas del corazón. En este trastorno, las aurículas presentan un ritmo constante pero con una frecuencia que oscila entre 250 y 400 latidos por minuto, creando una apariencia similar a un patrón de “diente de sierra”. Los QRS complejos muestran uniformidad, pero con frecuencia, presentan una frecuencia seleccionada en la velocidad.
Características del aleteo auricular:
- Ritmo auricular regular.
- Frecuencia auricular anormal: 250 a 400 latidos por minuto.
- Configuración de la onda P con forma de “diente de sierra”.
- Complejos QRS uniformes, aunque frecuencia irregular.
Causas
Las posibles causas incluyen:
- Insuficiencia cardíaca.
- Trastornos de las válvulas cardíacas (tricúspide o mitral).
- Embolia pulmonar.
- Cor pulmonale.
- Infarto de miocardio en la pared inferior.
- Carditis.
- Toxicidad por digoxina.
En caso de inestabilidad con una frecuencia ventricular superior a 150 latidos por minuto, se debe preparar para una cardioversión inmediata. Si el paciente se encuentra estable, las opciones terapéuticas pueden involucrar medicamentos como bloqueadores de canales de calcio, bloqueadores beta-adrenérgicos o fármacos antiarrítmicos. Además, la anticoagulación puede ser necesaria para prevenir la acumulación de sangre en las aurículas.
Fibrilación auricular
La fibrilación auricular es una contracción caótica y descoordinada del músculo auricular, provocada por la generación excesivamente rápida de impulsos auriculares. Esta arritmia presenta las siguientes características:
- Frecuencia auricular: 350 a 600 latidos por minuto.
- Frecuencia ventricular: 120 a 200 latidos por minuto.
- La onda P no es perceptible debido a una línea de base irregular.
- El intervalo PR no es mensurable.
- Complejo QRS normal.
- El ritmo es irregular y suele ser rápido, a menos que esté bajo control.
Causas
Las posibles causas abarcan:
- Aterosclerosis.
- Insuficiencia cardíaca.
- Anomalías cardíacas congénitas.
- Enfermedad pulmonar obstructiva crónica.
- Hipotiroidismo.
- Tirotoxicosis.
Aunque la fibrilación auricular no suele presentar síntomas, las manifestaciones clínicas pueden comprender:
- Palpitaciones.
- Dificultad para respirar.
- Acumulación de líquido en los pulmones (edema pulmonar).
El enfoque de enfermería se centra en administrar el tratamiento prescrito para reducir la frecuencia ventricular, disminuir la excitabilidad auricular y abordar la causa subyacente.
Contracción prematura de la unión
La contracción prematura de la unión (PJC, por sus siglas en inglés) se produce cuando ciertas áreas del corazón se vuelven más sensibles de lo normal, desarrollando latidos prematuros. Esto presenta las siguientes características:
- Intervalo PR menor a 0,12 segundos si la onda P precede al complejo QRS.
- Configuración y duración del complejo QRS normales.
- Inversión de la onda P.
- Ritmo irregular en las aurículas y los ventrículos.
Causas
Las posibles causas de PJC pueden abarcar:
- Infarto de miocardio.
- Isquemia.
- Toxicidad por digoxina.
- Exceso de consumo de cafeína o anfetaminas.
La gestión implica corregir la causa subyacente y, si es necesario, discontinuar el uso de digoxina. Las siglas “PJC” en español se refieren a “Pulso de la Unión” y en inglés a “Premature Junctional Contraction”. La terminología y las abreviaturas médicas pueden variar en diferentes idiomas.
Bloqueos auriculoventriculares
Los bloqueos AV son defectos de conducción dentro de la unión AV que dificultan la conducción de los impulsos auriculares a las vías ventriculares. Los tres tipos son de primer grado, segundo grado y tercer grado.
Bloqueo AV de primer grado
El bloqueo auriculoventricular de primer grado se caracteriza por una velocidad normal entre 60 y 100 latidos por minuto. Se prolongan típicamente los intervalos PR en 0,20 segundos. El complejo QRS tiende a estabilizarse dentro de los parámetros normales, y el ritmo es constante.
Causas
Este tipo de bloqueo es generalmente asintomático y puede tener origen en situaciones como:
- Infarto de miocardio o isquemia en la pared inferior.
- Niveles elevados de potasio (hiperpotasemia) o niveles bajos de potasio (hipopotasemia).
- Toxicidad por digoxina.
- Uso de bloqueadores de los canales de calcio, amiodarona y otros medicamentos antiarrítmicos.
El enfoque de manejo se centra en abordar la causa subyacente. En caso de que el intervalo PR exceda los 0,26 segundos o se presente una bradicardia sintomática, puede requerir la administración de atropina para aumentar la frecuencia cardíaca.
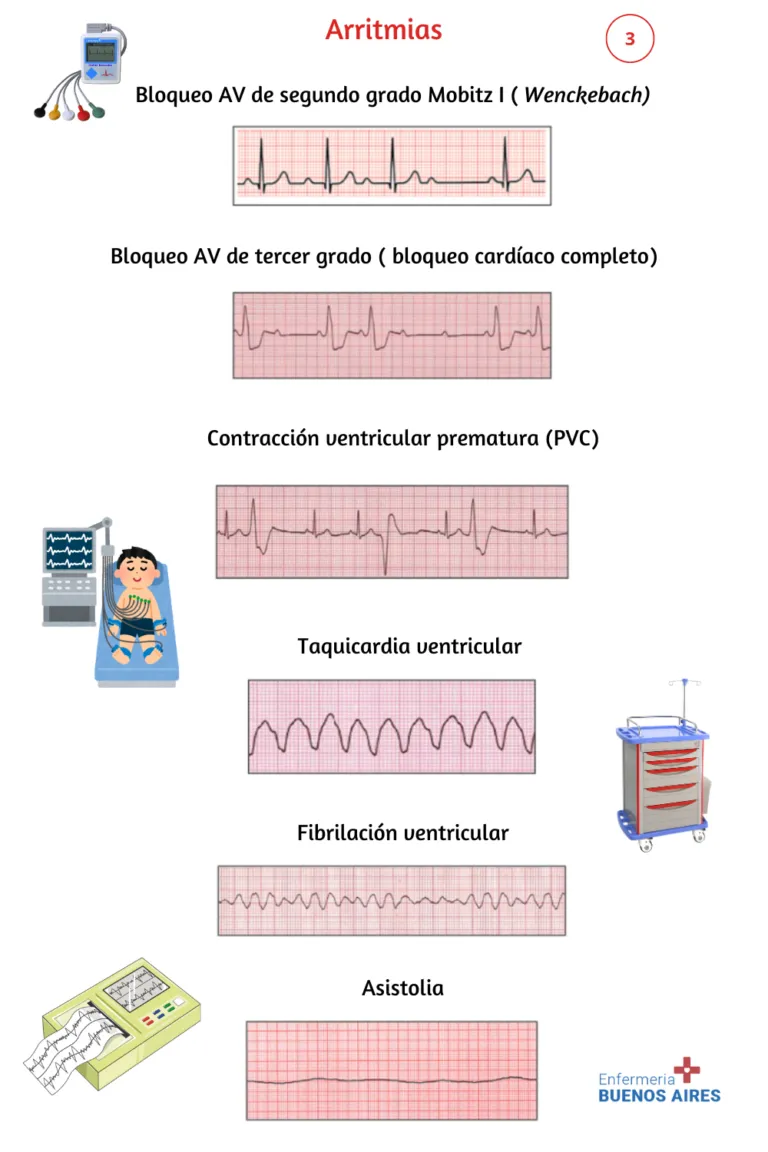
Bloqueo AV de segundo grado Mobitz I (Wenckebach)
El bloqueo auriculoventricular de segundo grado Mobitz I (también conocido como Wenckebach) se caracteriza por las siguientes situaciones:
- El ritmo auricular es constante.
- El ritmo ventricular es irregular.
- La frecuencia auricular es mayor que la frecuencia ventricular.
- El intervalo PR se alarga gradualmente con cada ciclo, hasta que finalmente desaparece el complejo QRS (latido caído).
- Después del latido caído, el intervalo PR vuelve a acortarse.
Este tipo de bloqueo puede manifestarse clínicamente con síntomas como vértigo, debilidad y pulso irregular.
Causas
Las posibles causas incluyen:
- Infarto de miocardio en la pared inferior.
- Cirugía cardíaca.
- Fiebre reumática aguda.
- Estimulación vagal.
El enfoque de tratamiento se centra en corregir la causa subyacente. En casos de bradicardia sintomática, puede requerir la administración de atropina o incluso la implementación de un marcapasos temporal. Si está en uso, la digoxina puede ser suspendida si se considera necesaria.
Bloqueo AV de segundo grado Mobitz II
El bloqueo auriculoventricular de segundo grado Mobitz II se caracteriza por las siguientes características:
- El ritmo auricular es constante.
- El ritmo ventricular puede ser regular o irregular, según el grado de bloqueo.
- Intervalo PP constantemente.
- Los complejos QRS pueden periódicamente ausentarse o desaparecer.
Causas
Esta variante comparte las mismas manifestaciones clínicas que el Mobitz I. Las posibles causas incluyen:
- Enfermedades graves de las arterias coronarias.
- Infarto de miocardio en la pared anterior.
- Miocarditis aguda.
- Toxicidad por digoxina.
El enfoque de tratamiento involucra medidas como la administración de atropina, epinefrina y dopamina para tratar la bradicardia sintomática. Si se considera necesario, se puede interrumpir el uso de digoxina. En algunos casos, puede requerirse la colocación de un marcapasos para normalizar el ritmo cardíaco.
Bloqueo AV de tercer grado ( bloqueo cardíaco completo)
El bloqueo auriculoventricular de tercer grado (también conocido como bloqueo cardíaco completo) se caracteriza por lo siguiente:
- Ritmo auricular constante.
- Ritmo ventricular regular, con una frecuencia más lenta que la auricular.
- Falta de relación entre las ondas P y los complejos QRS.
- Ausencia de un intervalo PR constante.
- Complejo QRS de duración normal o inusualmente amplio.
Causas
Los síntomas pueden abarcar hipotensión, angina e insuficiencia cardíaca. Esta afección puede surgir a causa de:
- Anomalías congénitas.
- Fiebre reumática.
- Niveles bajos de oxígeno (hipoxia).
- Infarto de miocardio.
- Enfermedad de LEv.
- Enfermedad de Lenegre.
- Toxicidad por digoxina.
El enfoque terapéutico involucra la administración de atropina, epinefrina y dopamina para tratar la bradicardia. También se podría considerar la colocación de un marcapasos como una opción para restaurar el ritmo cardíaco.
Contracciones ventriculares prematuras (PVC)
Las contracciones ventriculares prematuras (PVC) son el resultado de una mayor actividad automática en las células musculares de los ventrículos. Usualmente, las PVC no se consideran perjudiciales, aunque se vuelven preocupantes si ocurren más de seis veces en un minuto, en pares o trillizos, si son de diferentes focos o si se presentan cerca de una onda T.
Las características de este tipo de arritmia son las siguientes:
- El ritmo auricular es regular.
- El ritmo ventricular es irregular.
- Se observa un complejo QRS prematuro, seguido generalmente de una pausa compensatoria completa.
- Los complejos QRS prematuros también son amplios y distorsionados, con una duración típica mayor a 0,14 segundos.
- Estos complejos prematuros pueden ocurrir de manera individual, en pares o en tríos.
Causas
Los síntomas clínicos pueden abarcar palpitaciones, debilidad y mareos, aunque en muchos casos, la afección es asintomática. El enfoque de manejo implica evaluar la causa subyacente y tratar según sea necesario.
El tratamiento se considera necesario si el paciente tiene una enfermedad subyacente, ya que las PVC pueden aumentar el riesgo de taquicardia o fibrilación ventricular. Las PVC que ponen en riesgo la vida deben ser evaluadas y, si es necesario, se administra medicación antiarrítmica de acuerdo a la prescripción médica.
Taquicardia ventricular
La taquicardia ventricular (TV) es cuando se presentan tres o más contracciones ventriculares prematuras (CVP) en secuencia. Esta afección se considera una emergencia médica debido a que no se puede mantener adecuadamente el gasto cardíaco (GC) debido a la reducción en el llenado diastólico (precarga).
Las características de la taquicardia ventricular son las siguientes:
- La frecuencia cardíaca oscila entre 100 y 250 latidos por minuto.
- La onda P puede estar difusa en relación al complejo QRS, aunque el complejo QRS no guarda relación con la onda P.
- No se observa un intervalo PR.
- El complejo QRS es amplio y atípico; la dirección de la onda T es opuesta.
- El ritmo generalmente se mantiene constante.
- La taquicardia puede comenzar y detenerse de manera abrupta.
Causas
Las manifestaciones clínicas de la taquicardia ventricular pueden incluir mareos, debilidad, dificultad para respirar y pérdida de conocimiento.
Las posibles causas involucran:
- Infarto de miocardio.
- Aneurisma.
- Enfermedad de las arterias coronarias (CAD).
- Afecciones cardíacas reumáticas.
- Prolapso de la válvula mitral.
- Niveles bajos (hipopotasemia) o altos (hiperpotasemia) de potasio.
- Embolia pulmonar.
- Ansiedad también puede desencadenar la taquicardia ventricular.
Taquicardia ventricular sin pulso
La taquicardia ventricular sin pulso es una arritmia cardíaca grave en la que los ventrículos del corazón laten rápidamente y de manera descoordinada, lo que resulta en una contracción ineficaz y una pérdida de la función de bombeo del corazón. A diferencia de otros tipos de taquicardia ventricular, en este caso no se detecta un pulso palpable en los vasos sanguíneos periféricos.
Esta condición es una emergencia médica crítica y requiere una intervención inmediata para evitar la disminución drástica del flujo sanguíneo hacia los órganos vitales y el cerebro, lo que puede llevar a un paro cardíaco y la pérdida de la conciencia en cuestión de segundos.
El tratamiento de la taquicardia ventricular sin pulso es:
- Comenzar la reanimación cardiopulmonar; seguir el protocolo ACLS para aplicar desfibrilación.
- Realizar intubación endotraqueal.
- Administrar epinefrina o vasopresina.
Taquicardia ventricular con pulso
El manejo de la taquicardia ventricular con pulso es:
- Si el paciente se encuentra hemodinámicamente estable; seguir el protocolo ACLS para la administración de amiodarona; si no es efectivo, iniciar la cardioversión sincronizada.
Fibrilación ventricular
La fibrilación ventricular se caracteriza por un rápido e ineficaz temblor en los ventrículos, que puede tener consecuencias fatales de manera rápida.
Las características de la fibrilación ventricular son las siguientes:
- La frecuencia cardiaca es acelerada y descoordinada, con contracciones ineficientes.
- El ritmo cardíaco es caótico.
- Los complejos QRS son amplios e irregulares.
- La onda P no es visible.
- El intervalo PR no es perceptible.
Causas
Las causas más frecuentes de la fibrilación ventricular incluyen:
- Isquemia o infarto de miocardio.
- Taquicardia ventricular no tratada.
- Desequilibrios en los niveles de electrolitos.
- Toxicidad por digoxina o quinidina.
- Hipotermia.
Los síntomas clínicos pueden abarcar pérdida de conciencia, ausencia de pulso, descenso de la presión arterial, interrupción de la respiración, máxima convulsiones y muerte súbita.
En caso de fibrilación ventricular sin pulso, es crucial iniciar la reanimación cardiopulmonar (RCP). Se debe seguir el protocolo ACLS para aplicar la desfibrilación, realizar la intubación endotraqueal y administrar epinefrina o vasopresina.
Taquicardia auricular
La taquicardia auricular es una arritmia cardíaca caracterizada por un ritmo cardíaco anormalmente rápido que se origina en las aurículas, las cavidades superiores del corazón. En la taquicardia auricular, las aurículas pueden generar impulsos eléctricos a una frecuencia mayor de lo normal, lo que puede llevar a una contracción más rápida de las cavidades cardíacas.
La taquicardia auricular puede presentar diferentes formas y variaciones en su manifestación, y su gravedad puede variar dependiendo de la frecuencia cardíaca y la respuesta del corazón a este ritmo acelerado.
Causas
Las causas subyacentes pueden incluir:
- Trastornos del sistema eléctrico del corazón.
- Problemas estructurales del corazón.
- Estimulantes como la quimioterapia o ciertos medicamentos.
El tratamiento de la taquicardia auricular puede implicar desde la observación y monitorización hasta la administración de medicamentos para controlar el ritmo cardíaco o, en algunos casos, procedimientos médicos para restaurar el ritmo normal del corazón.
Bloqueo AV de segundo grado tipo 1, Mobitz I
El bloqueo auriculoventricular (AV) de segundo grado tipo 1, también conocido como Mobitz I o Wenckebach, es una arritmia cardíaca en la que se produce una interrupción progresiva en la conducción de los impulsos eléctricos desde las aurículas hasta los ventrículos del corazón.
En este tipo de bloqueo, se observa un alargamiento gradual del intervalo PR (intervalo entre la onda P y el complejo QRS) en los latidos cardíacos antes de que comience un latido “caído” o no se transmita el impulso ventricular.
Las principales características del bloqueo AV de segundo grado tipo 1 (Mobitz I) son:
- Alargamiento gradual del intervalo PR en cada ciclo antes del latido caído.
- En el latido caído, el intervalo PR suele ser más corto.
Este tipo de bloqueo es a menudo benigno y no suele requerir tratamiento urgente, a menos que cause síntomas significativos como mareos, desmayos o palpitaciones.
Causas
Las causas pueden incluir:
- Problemas en el sistema eléctrico del corazón.
- Efectos secundarios de ciertos medicamentos u otras condiciones médicas.
El manejo puede variar según la gravedad de los síntomas y las causas subyacentes.
Torsade de Pointes
La Torsade de Pointes es un tipo específico de taquicardia ventricular polimórfica que se caracteriza por complejos QRS que parecen girar alrededor de la línea de base en el electrocardiograma (ECG), dando lugar a un patrón característico en forma de tira o cinta.
Esta arritmia es potencialmente peligrosa, ya que puede degenerar en una taquicardia ventricular más grave o en fibrilación ventricular, que puede llevar a una disminución repentina del flujo sanguíneo y provocar una parada cardíaca.
Causas
La Torsade de Pointes se asocia con ciertos factores de riesgo, como:
- Trastornos en los niveles de electrolitos (como potasio o magnesio).
- Ciertos medicamentos (como algunos antipsicóticos, antidepresivos o medicamentos que prolongan el intervalo QT en el ECG).
- Afecciones cardíacas subyacentes.
El tratamiento de la Torsade de Pointes se centra en abordar la causa subyacente, normalizar los niveles de electrolitos y eliminar los factores desencadenantes. En situaciones de emergencia, cuando se desarrolla fibrilación ventricular, se puede necesitar desfibrilación eléctrica para restaurar el ritmo cardíaco normal.
Taquicardia supraventricular
La taquicardia supraventricular (TSV) es una categoría de arritmia cardíaca que se origina por encima de los ventrículos, en las regiones superiores del corazón, como las aurículas o el nodo auriculoventricular. En la TSV, el corazón late más rápido de lo normal debido a una anticipación en la generación o conducción de los impulsos eléctricos en estas áreas.
Existen varios tipos de taquicardia supraventricular, incluyendo:
Taquicardia auricular: se origina en las aurículas del corazón y puede tener diversas causas, como trastornos eléctricos, estimulantes, problemas cardíacos subyacentes o incluso factores emocionales.
Taquicardia por reentrada nodal: es causada por un circuito eléctrico anormal en el nodo auriculoventricular, que lleva una estimulación repetitiva de los ventrículos.
Taquicardia por reentrada auricular: implica un circuito eléctrico anormal en las aurículas, lo que provoca una frecuencia cardíaca rápida.
Flutter auricular: esta condición, las aurículas tienen una frecuencia de contracción muy alta y regular, lo que resulta en una conducción desorganizada de los impulsos hacia los ventrículos.
Los síntomas de la taquicardia supraventricular pueden incluir palpitaciones, mareos, dificultad para respirar y, en casos graves, desmayos. El tratamiento depende del tipo y la causa de la taquicardia, pero puede incluir maniobras de estimulación del nervio vago, medicamentos antiarrítmicos, cardioversión eléctrica o ablación por catéter en casos más complejos.
Depresión ST
La depresión del segmento ST es una anomalía observada en un electrocardiograma (ECG). El segmento ST es una parte del ECG que conecta la onda S con la onda T y representa el período entre la repolarización ventricular y el inicio de la despolarización ventricular.
La depresión del segmento ST se refiere a un descenso anormal en la línea de base del segmento ST con respecto a la línea isoeléctrica en el ECG.
Causas
Puede ser un indicador de varias afecciones cardíacas y trastornos, como:
- Isquemia miocárdica (falta de flujo sanguíneo adecuado al músculo cardíaco).
- Infarto de miocardio (muerte del tejido cardíaco debido a la falta de oxígeno).
- Pericarditis (inflamación del revestimiento que rodea el corazón ).
- Otras afecciones relacionadas con el corazón.
La interpretación precisa de la depresión del segmento ST en el contexto clínico adecuado es esencial para determinar su significado y establecer el diagnóstico y tratamiento adecuado.
Cómo leer un electrocardiograma anormal
Leer un electrocardiograma anormal implica identificar desviaciones de las características normales del ECG. Esto incluye la detección de ritmos irregulares, frecuencia cardíaca anormal (bradicardia o taquicardia), complejos QRS ensanchados, ondas P ausentes o alteradas, intervalos PR prolongados o acortados, y cambios en el segmento ST y la onda T.
Un ECG anormal puede indicar diversas condiciones, como arritmias, infartos, bloqueos cardíacos, hipertrofia ventricular, o trastornos electrolíticos. La interpretación precisa requiere conocimientos avanzados y experiencia clínica.
Gracias por leer Interpretación de un Electrocardiograma !!!
Artículos que pueden interesarte:
¿Cómo colocar los electrodos del monitor de signos vitales?
¿Cómo se colocan los Electrodos del Electrocardiograma?
Información del Autor
Fuentes bibliográficas
- Willis Laura; Mary Ann Siciliano; 2013; Enfermería cardiovascular; 3 edición; Colección Lippincott; Pennsylvania.
Última actualización: 27/08/2024